Esami otoneurologici
Esame audiometrico
L’esame audiometrico tonale si esegue all’interno di una cabina insonorizzata per garantire un ambiente silenzioso.
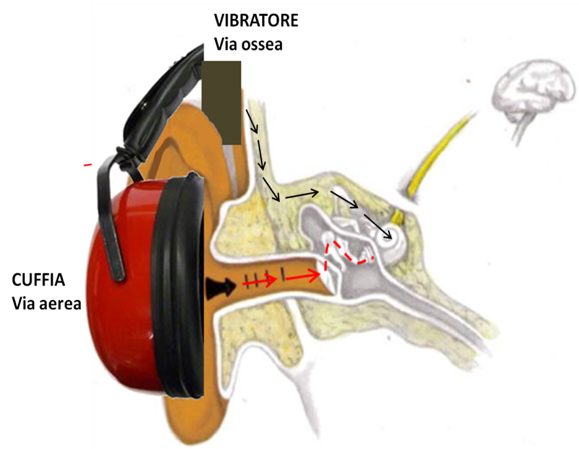
Esame per via aerea: vengono inviati segnali acustici di diversa frequenza attraverso un paio di cuffie.
Si chiede al paziente di alzare la mano quando percepisce il suono: in questo modo il medico potrà determinare la soglia uditiva minima del soggetto.
Valuta la funzionalità dell’orecchio esterno e dell’orecchio medio.
Esame per via ossea: viene effettuato ponendo un vibratore sull’osso dietro l’orecchio; questo vibratore attraverso l’osso trasmette le vibrazioni direttamente alla coclea.
La via ossea indaga la funzionalità della cocleare escludendo il sistema timpano‐ossiculare.
Come si legge l’esame
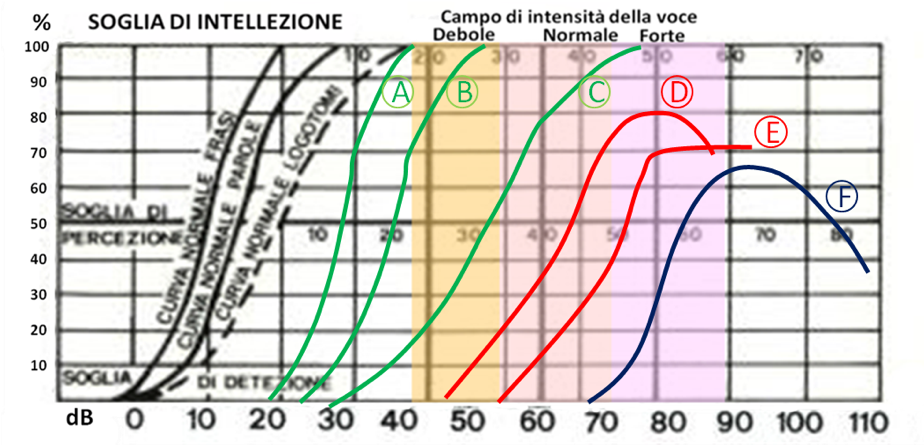
Viene segnato su un grafico il punto minimo cioè il livello sonoro in cui il paziente percepisce il suono inviato da pianissimo a nulla.
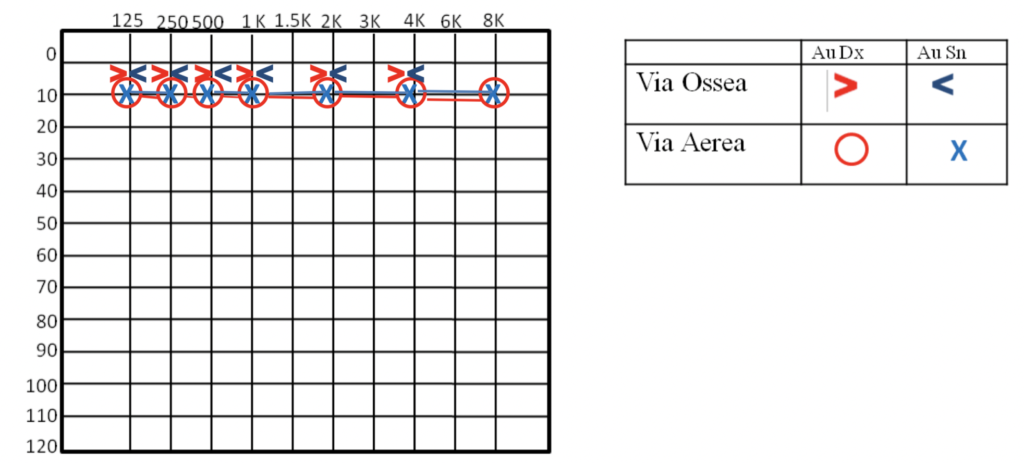
Tipi di ipoacusia
In base alla sede del danno
La sordità può essere:
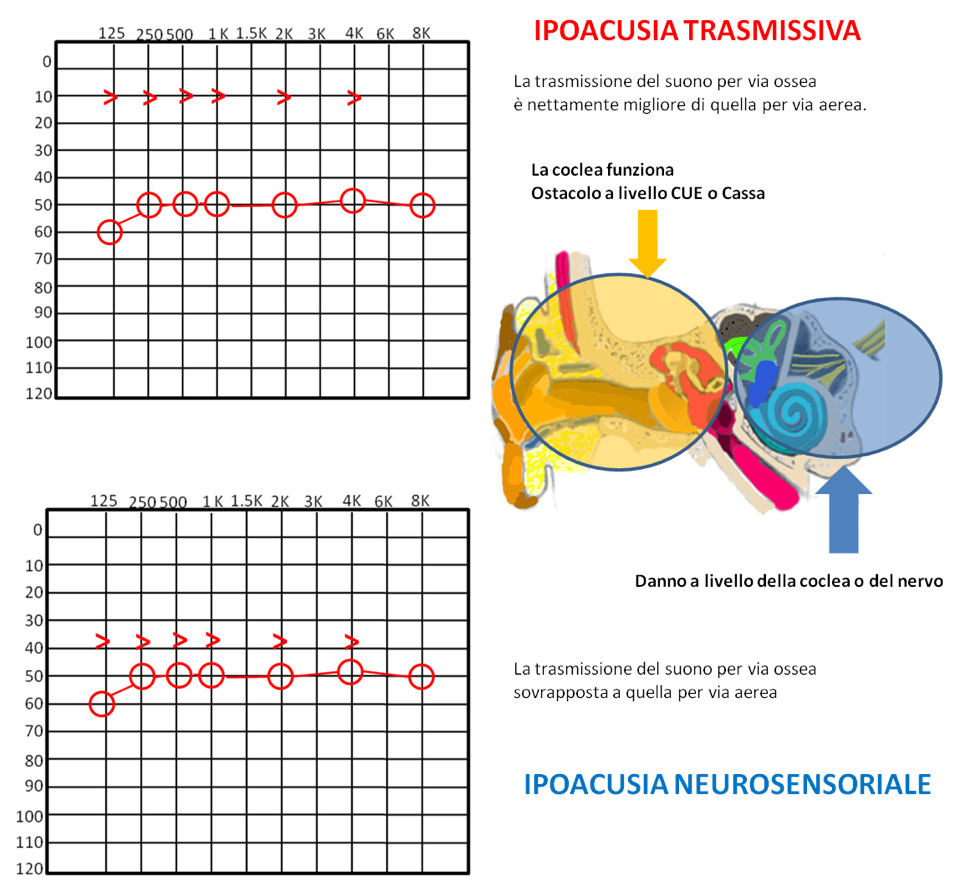
- Trasmissiva: quando le vibrazioni sonore non possono raggiungere la coclea perché:
- il cerume blocca il canale auricolare;
- c’è in atto un’infezione che interessa l’orecchio medio;
- la catena ossiculare non riesce a muoversi liberamente.
Questo tipo di perdita dell’udito deriva da un problema meccanico che impedisce la normale vibrazione delle strutture che consentono la trasmissione del suono verso la coclea.
Può anche essere dovuta ad una causa banale quale l’ostruzione del condotto uditivo esterno da parte di un tappo di cerume.
- Neurosensoriale: generalmente deriva da un danno delle cellule ciliate o del nervo acustico, riguarda quindi l’orecchio interno.
- Mista: quando sono presenti entrambe le componenti.
- Ipoacusia centrale: si ha quando il danno interessa le vie uditive centrali, dai nuclei nel tronco encefalico, fino alla specifica area uditiva del cervello, dove il messaggio viene elaborato e compreso (una parola la udiamo con l’orecchio, ma la capiamo con il cervello).
I sintomi che ne derivano, inizialmente possono essere solo di tipo neurologico, strettamente dipendenti dalla causa e dalla sede del danno e solo successivamente si manifesta il danno uditivo.
Il tipo di perdita uditiva è neurosensoriale ma con estrema difficoltà della discriminazione verbale (il livello di comprensione delle parole è nettamente inferiore rispetto alla soglia uditiva rilevata).
Prenota un appuntamento
- 375 665 6962
- 06-35504049
- (segreteria Lun-Merc-Ven ore 16-18)
- Via Barbiellini Amidei 28, ROMA
- c.pianura@hotmail.it
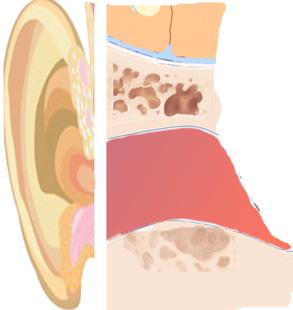
Orecchio esterno – Orecchio medio
Il danno a questo livello non consente all’energia meccanica prodotta dal suono di raggiungere la coclea (che invece funziona normalmente).

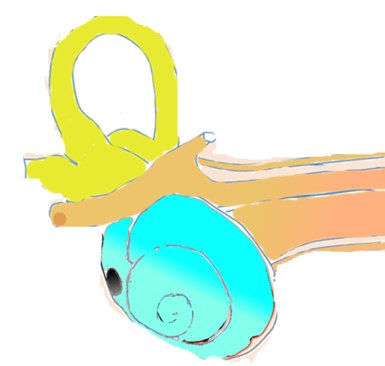
Orecchio interno – Nervo acustico
Il danno a questo livello non consente di tradurre la giusta energia meccanica comunicata dall’orecchio medio in energia elettrica. Il segnale procederà verso il cervello con una minore intensità.
Prove sopraliminari
Sono test audiometrici che vengono effettuati ad un livello di intensità più elevata della soglia e permettono di evidenziare disturbi qualitativi dell’udito e di precisare la diagnosi di sede.
1) Per la sofferenza cocleare
Ricerca del recruitment
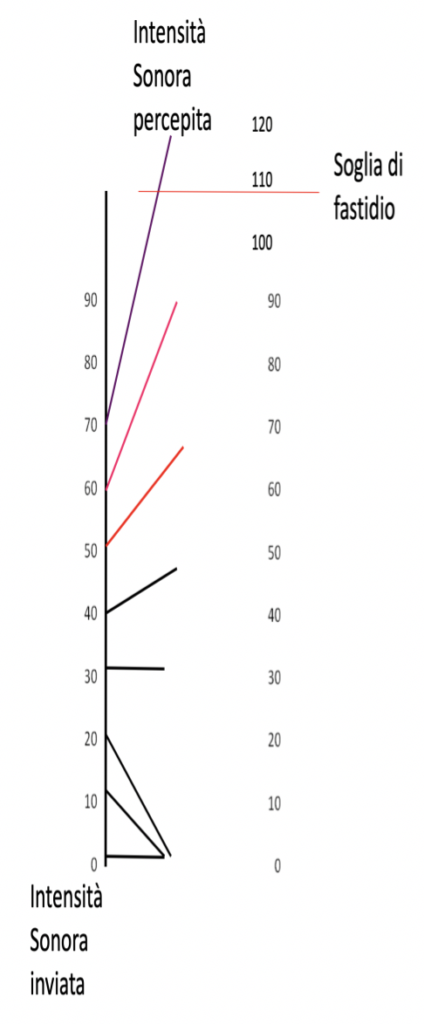
Il recruitment è una dissociazione patologica tra l’aumento dello stimolo sonoro e la percezione soggettiva di aumento.
Se è presente una lesione delle cellule ciliate, aumentando l’intensità del suono si determina un aumento dell’intensità percepita molto maggiore.
I test per identificare la presenza di recruitment sono:
A) Soglia di fastidio
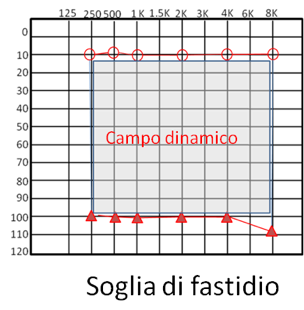
in un soggetto normale, la sensazione di fastidio dovuta ad una stimolazione sonora intensa compare a 90-105 dB sopra la soglia. La differenza tra la soglia uditiva e la soglia di fastidio è denominata “campo dinamico”.
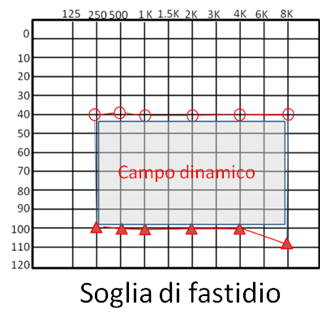
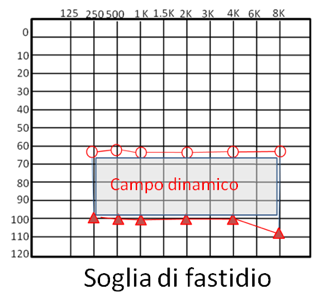
In presenza di recruitment la differenza tra la soglia uditiva e la soglia del fastidio risulta ridotta anche significativamente (fino a 25-30 dB sopra soglia).
Campo dinamico normale
Campo dinamico ridotto
Campo dinamico molto ridotto
B) Il Test di Föwler (ABLB – Alternate Binaural Loudness Balance)
Si utilizza in caso di ipoacusia monolaterale.
Viene presentato ad entrambe le orecchie uno stimolo sonoro, a livello soglia e si chiede al paziente di segnalare il momento in cui avverte la stessa sensazione di intensità nei due lati.
Successivamente si aumenta lo stimolo sonoro registrando a quale intensità la sensazione uditiva è uguale.
In caso di recruitment per raggiungere la stessa sensazione soggettiva d’intensità nei due orecchi, l’incremento dell’intensità sonora è inferiore per l’orecchio malato rispetto a quello sano.

C) Test di Lüscher
Si invia un tono modulato ad un’intensità di 40 db sopra la soglia. In un orecchio normale vengono percepiti incrementi di intensità di 1-0,8 db, mentre in caso di sofferenza cocleare vengono identificati incrementi inferiori, sino a 0,2 db.
D) S.I.S.I. test (Short Increment Sensitivity Index)
Si fa ascoltare un tono puro continuo a 20 db al di sopra della soglia, il quale, ogni 5 secondi presenta un incremento di 1 db, per il tempo di 2/10 di secondo; se le variazioni di intensità percepite sono superiori al 60% del totale il test è positivo per cocleopatia.
2. Per la sofferenza retro cocleare
Ricerca dell’adattamento patologico è la diminuzione di sensibilità dell’apparato uditivo che si instaura durante una stimolazione sonora di intensità normale.
Dipende da alterazioni che interessano il livello retrococleare (l’ottavo nervo cranico o la via uditiva centrale).
A) Test di Carhart
Viene inviato un tono continuo a 5 dB sopra la soglia per 1 minuto; il paziente dovrà segnalare l’eventuale scomparsa di percezione del suono.
Ad ogni scomparsa della percezione sonora si aumenta l’intensità di altri 5 dB e si continua finché il paziente mantiene la sensazione per un minuto.
La risposta è normale se sono stati inviati solo incrementi di 5-10 dB.
In presenza di adattamento si può giungere anche ad incrementi di 30-40 dB.
B) Test di Rosemberg (TDT)
È una semplificazione del test di Carhart.
Si considera il numero di incrementi registrati in 1’.
Ricerca della fatica uditiva: è la diminuzione temporanea della capacità uditiva, che persiste per alcune decine di secondi nell’orecchio sottoposto a una stimolazione acustica intensa.
La fatica uditiva sarebbe dovuta a un esaurimento transitorio in particolare del nervo acustico.
Test di Peyser: dopo aver determinato la soglia per via aerea della frequenza prescelta, si effettua un affaticamento delle vie uditive inviando un tono puro su tale frequenza di intensità 100 dB, per la durata di 180 secondi.
Si rileva lo Scivolamento Temporaneo di Soglia, è il peggioramento della soglia uditiva rilevata dopo l’affaticamento.
Il tempo di recupero della soglia uditiva precedente l’assordamento.
Acufenometria
Acufenometria, un test soggettivo che determina la tonalità e l’intensità dell’acufene.
Non esiste una correlazione fra il disagio riferito e le rilevazioni acufenometriche e tali rilevazioni non consentono di dare informazioni sul possibile risultato di un determinato trattamento.
Pertanto la precisa caratterizzazione dell’acufene è importante al solo scopo descrittivo.
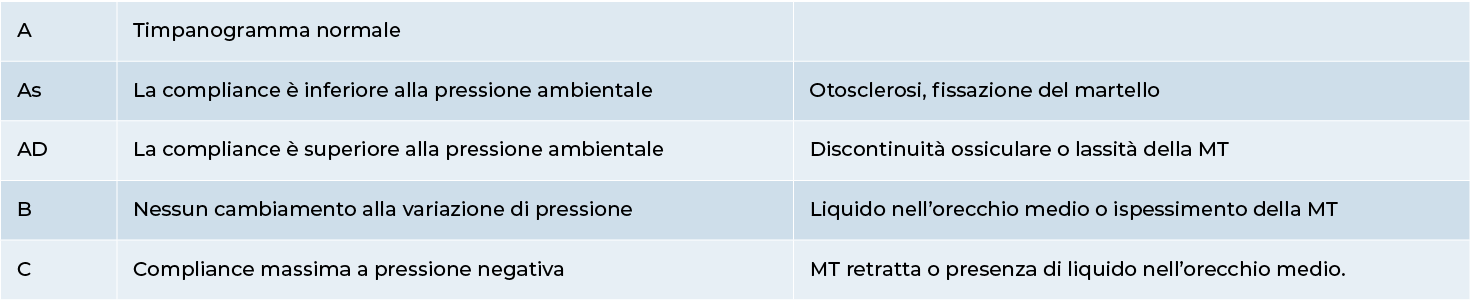
Impedenzometria
Fornisce indicazioni circa la motilità del complesso timpano-ossiculare (timpanometria) e sulla eventuale presenza di versamento endotimpanico.
Si introduce nel condotto uditivo una piccola sonda, con terminale in gomma.
Attraverso questa sonda viene inviata una pressione e si registra il movimento della membrana timpanica in risposta a questa pressione.
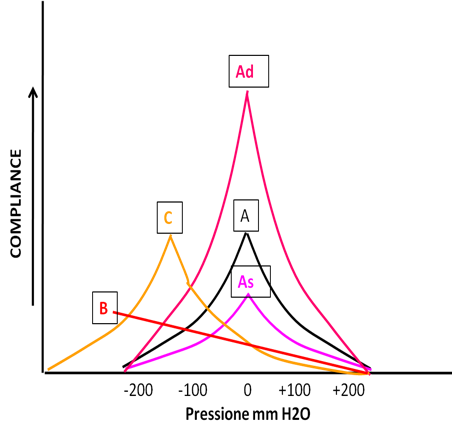
Il tracciato che ne deriva prende il nome di timpanogramma.
Principalmente le risposte possono essere classificate in tre tipi:
Il riflesso stapediale è la contrazione bilaterale, involontaria, del muscolo stapedio (muscolo della staffa), dovuta ad una stimolazione acustica di sufficiente intensità.
Il nostro corpo è dotato di meccanismi di difesa ed anche l’orecchio non viene meno a questa regola.
La contrazione del muscolo stapedio ha lo scopo di bloccare il movimento della staffa e quindi di ridurre il volume del suono che viene comunicato alla coclea, in tal modo proteggendola.
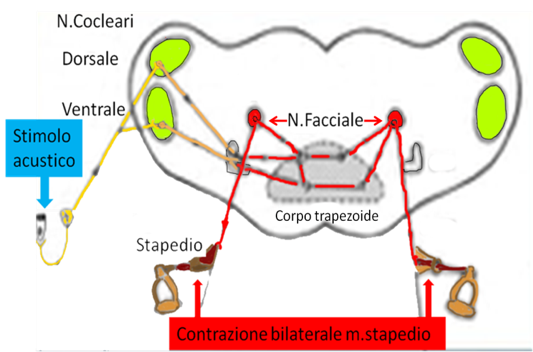
Lo stapedio comincia a contrarsi quando l’intensità sonora supera i 70-80 dB. Questa contrazione determina un movimento della membrana timpanica che viene registrato dallo strumento.
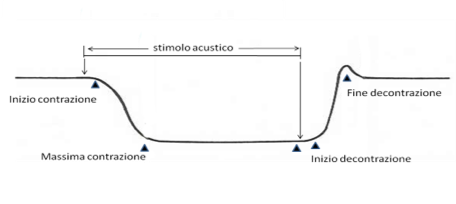
Lo studio dell’intensità di comparsa del RCS fornisce informazioni sulla sede dell’ipoacusia.
Se il riflesso viene evocato prima dei 50 dB si può ipotizzare una sofferenza della coclea.
Lo studio della tenuta del RCS nel tempo fornisce invece informazioni sulla funzionalità del nervo acustico.
Se osserveremo una riduzione di ampiezza prima di 10” si può ipotizzare una sofferenza del nervo acustico (affaticamento).
Tutti questi esami sono semplici e privi di dolore o fastidio, anche i bambini possono affrontarli con senza problemi, basta un po’ di collaborazione (soprattutto da parte del genitore che lo accompagna).
Potenziali evocati uditivi (ABR)
L’ABR (dall’inglese Auditory Brainstem Response: risposta uditiva del tronco encefalico).
L’esame non presenta alcun rischio di complicanze.
È un esame audiometrico obiettivo che non richiede, dunque, la collaborazione attiva del paziente.
Viene quindi utilizzato per:
- determinare la reale soglia uditiva:
a) in bambini molto piccoli;
b) in pazienti non collaboranti;
c) nei simulatori. - definire il tipo di sordità e la sede del danno uditivo (coclea, nervo, vie uditive centrali). L’esame risulta molto affidabile per escludere o dimostrare la presenza di un neurinoma del nervo acustico.
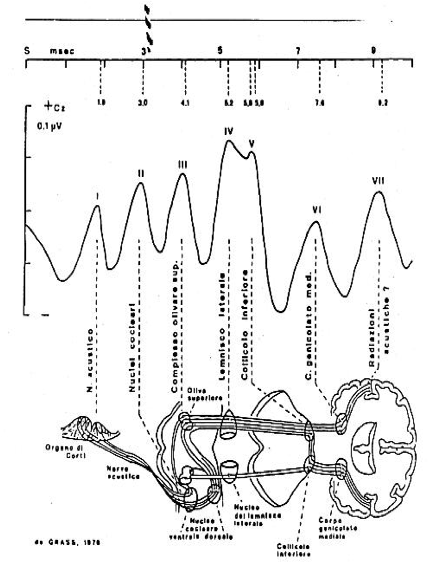
Quali informazioni ci dà il tracciato
Onda I: potenziale d’azione del nervo acustico. La risposta origina dalle attività delle prime fibre del nervo acustico.
Onda II: attivazione del nervo acustico all’entrata nel tronco cerebrale.
Onda III: origina dal collicolo olivare superiore (giunzione ponto-bulbare),
Onda IV: Origina dal lemnisco laterale (ponte).
Onda V: si ritiene che sia generata principalmente a livello del collicolo inferiore (mesencefalo).
Onda VI: corpo genicolato mediale (talamo).
Onda VII: radiazioni acustiche (talamo-corticali).
Come si svolge l’esame:
Si applicano degli elettrodi al lobo dell’orecchio e sulla fronte che rileveranno le risposte elettriche della via acustica generate dall’impulso acustico inviato.
Il paziente indossa delle cuffie, attraverso le quali vengono inviati suoni molto brevi (click).
L’esame può essere completato con l’elettrococleografia, che registra le attività elettriche della coclea.
Quando viene sospettata una patologia a livello del nervo acustico?
- rilievo di una differenza/allungamento nella latenza assoluta dell’onda V rispetto all’orecchio sano;
- intervallo prolungato tra i picchi I-V tra i due orecchi;
- la latenza assoluta o prolungamento dell’onda V se comparata a dati normali;
- latenze assolute e latenze tra i picchi I-III, I-V, III-V allungate rispetto alla norma;
- assenza di risposta del tronco dopo stimolazione dell’orecchio interessato.
L’ABR (dall’inglese Auditory Brainstem Response: risposta uditiva del tronco encefalico).
L’esame non presenta alcun rischio di complicanze.
È un esame audiometrico obiettivo che non richiede, dunque, la collaborazione attiva del paziente.
Viene quindi utilizzato per:
- determinare la reale soglia uditiva:
a) in bambini molto piccoli;
b) in pazienti non collaboranti;
c) nei simulatori. - definire il tipo di sordità e la sede del danno uditivo (coclea, nervo, vie uditive centrali). L’esame risulta molto affidabile per escludere o dimostrare la presenza di un neurinoma del nervo acustico.
Emissioni otoacustiche
Cosa sono le OAE (OtoAcoustic Emissions).
Le OtoEmissioni Acustiche (o emissioni otoacustiche) sono suoni prodotti dal nostro orecchio interno quando risponde ad uno stimolo sonoro; le OAE sono un’importante fonte di informazioni sul comportamento della coclea quando reagisce agli stimoli acustici.
Le Cellule ciliate rispondono al suono vibrando producendo in tal modo una sorta di eco che può essere registrato nel canale acustico esterno.
Le emissioni otoacustiche costituiscono un semplice test non invasivo e di breve durata per la valutazione di un’eventuale perdita uditiva cocleare; viene utilizzato per la determinazione di un’ipoacusia nei neonati e nei bambini o adulti che non sono in grado o non vogliono collaborare durante normali test uditivi.
Esame vestibolare
Esame vestibolare: di cosa si tratta?
Con l’esame vestibolare è possibile diagnosticare la causa della vertigine e in alcuni casi, si riesce anche a risolverlo.
Viene verificata la funzionalità dell’apparato vestibolare che fornisce al cervello le informazioni sulla posizione del corpo e della testa nello spazio.
L’esame si svolge su un lettino da visita e il paziente viene sottoposto ad alcune manovre e movimenti della testa per verificare quali posizioni e quali stimoli provocano il nistagmo.
Le prove vestibolari durano circa quindici minuti e possono provocare vertigini e nausea.
Per questo è necessario essere a digiuno da almeno quattro ore e presentarsi all’esame accompagnati.
L’assunzione di farmaci contro le vertigini può falsare il risultato delle prove. È necessario, quindi sospendere il trattamento due giorni prima dell’esame vestibolare.
Studio del nistagmo
Può essere:
Fisiologico. Necessario per stabilizzare un’immagine in movimento sulla retina.
Patologico:
- Congenito: presente alla nascita, non richiede trattamento.
- Acquisito: provoca nel paziente una sensazione di instabilità.
In base alla direzione viene suddiviso in:
- orizzontale: la traiettoria va da un lato all’altro;
- verticale dall’alto al basso.
- rotatorio o circolare.
Grado
- I grado: presente solo nello sguardo volto verso la fase rapida;
- II grado: presente anche nello sguardo centrale;
- III grado: presente anche nello sguardo volto verso la fase lenta.
In base alla sede può essere:
- centrale;
- periferico.
Studio del nistagmo spontaneo
Osservazione del nistagmo spontaneo, il paziente porta speciali occhiali che gli impediscono di fissare un punto (occhiali di Frenzel) e danno una visione ingrandita dei movimenti oculari.
Si rileva la presenza del nistagmo, la sua direzione, l’ampiezza e la regolarità delle scosse, il numero di scosse al sec. Si osserva se si arresta fissando un punto, se si arresta spontaneamente e dopo quanto tempo.
Il nistagmo spontaneo non viene influenzato dalla posizione della testa e mantiene le sue caratteristiche in tutte le posizioni.
Il nistagmo posizionale: è quel nistagmo che si modifica o compare quando la testa assume una determinata posizione.
Si osserva in posizioni statiche del capo:
- paziente seduto
- Testa flessa
- Testa estesa
- paziente supino
- Fianco destro
- Fianco sinistro
- Posizione di Rose: testa flessa fuori dal lettino
Ny di posizionamento
In questo caso il Ny viene evocato portandolo velocemente in una determinata posizione; è scatenato dal movimento.
Queste manovre sono fondamentale per verificare l’eventuale presenza di una vertigine parossistica posizionale da canalo-cupololitiasi e consente, se positivo, di effettuare direttamente la manovra liberatoria.
Esistono varie manovre di posizionamento:
- manovra di Dix-Hallpike esplora i canali semicircolari posteriori;
- manovra di McLure: esplora il canale semicircolare laterale;
- manovra di Semont: esplora il CSP e il CSL.
Prove spontanee
PROVA DI BÁRÁNY (dell’indicazione)
Il paziente è seduto ad occhi chiusi, con braccia tese e indici verso l’esaminatore, e deve abbassare un braccio per poi tornare alla posizione iniziale (da ripetere per entrambe le braccia).
Una deviazione degli indici sul piano verticale e orizzontale superiore ai tre centimetri è indice di patologia.
Prova degli indici e dell’indicazione
Il paziente tende le braccia a indici tesi e ad occhi chiusi; prima si osservano le braccia da ferme e poi si fanno eseguire dei precisi movimenti, sempre a occhi chiusi. Se uno o entrambi gli indici deviano dalla posizione iniziale o se i movimenti sono alterati e asimmetrici è sospettabile un’alterazione labirintica.
Prova dell’indicazione
Si invita il paziente a porre le braccia e gli indici tesi, paralleli verso l’esaminatore. In caso di deficit labirintico si osserverà una deviazione consensuale dal lato del labirinto ipovalente; in caso di patologia centrale o troncocerebellare si può osservare un sottoslivellamento di un braccio.
Prova indice-naso
Si chiede al paziente ad occhi aperti e ad occhi chiusi, seduto, di toccare con indice a martelletto, il ginocchio e la punta del naso. Il non raggiungimento dell’obbiettivo o la comparsa di tremori all’esecuzione della manovra sono un segno di dismetria legata a patologia cerebellare.
Talvolta anche nel colpo di frusta quando vi è stata un importante successione a livello del tronco encefalo, si può osservare nelle prime fasi una dismetria che però migliora nel tempo.
Il test di Romberg
Valuta la presenza di oscillazioni del corpo.
Si chiede al paziente di sostare in posizione eretta, con braccia rilassate lungo i fianchi, talloni uniti e punte dei piedi leggermente divaricate (30°).
Si valuta inizialmente la strategia posturale a occhi aperti per 30 secondi.
Successivamente il paziente eseguirà il Test Romberg a occhi chiusi mantenendo la posizione per 1 minuto.
Vengono valutate le strategie posturali e la quantità delle oscillazioni presenti per mantenere l’equilibrio (verso destra, sinistra, avanti o indietro).
Se presenta una lesione dell’apparato vestibolare, tende a cadere o deviare verso il lato del vestibolo malato.
Test di Romberg sensibilizzato
È come il test di Romberg ma il paziente deve porre un piede davanti all’altro, stressando in tal modo il sistema dell’equilibrio e consentendo di rilevare alterazioni che sfuggono al test di Romberg.
Test di Fukuda (marcia sul posto)
Si invita il paziente a marciare sul posto, prima ad occhi aperti e poi ad occhi chiusi; se la marcia tende ad una rotazione (verso destra o verso sinistra) indica il lato dell’orecchio ipofunzionante.
Quindi viene ripetuto a capo ruotato verso destra (30 passi) e successivamente a capo ruotato a sinistra.
Prova di Babinski-Weil (marcia a stella)
Il paziente viene chiamato ad eseguire quattro passi avanti e quattro indietro ad occhi chiusi: anche in questo caso la direzione della deviazione indica il labirinto ipofunzionante.
Head impulse test
Il paziente deve tenere lo sguardo fisso su un punto mentre l’esaminatore gli sposta la testa a destra o a sinistra con movimenti imprevedibili e veloci.
In presenza di un danno vestibolare, muovendo la testa verso l’orecchio danneggiato, lo sguardo non riesce a restare fisso sul punto prestabilito.
HST (Head Shaking Test o test di scuotimento)
Si fanno compiere al paziente dei movimenti della testa verso destra e verso sinistra ad alta frequenza senza occhiali ad occhi chiusi (circa 20 volte) si arresta bruscamente lo sguardo in posizione mediana e si fa fissare una mira (ad es. una penna); in condizioni di perfetto equilibrio tra i due labirinti non si osserva alcun movimento oculare, in presenza di un deficit labirintico compare un Ny indice di asimmetria che batte verso il lato sano.
Questo è considerato in assenza di Ny spontaneo segno di compenso di una labirintopatia acuta pregressa.
Il test è considerato positivo quando compaiono più di tre scosse di Ny. Il test è molto sensibile e come il test di Halmagyi, si mantiene positivo anche quando altri test strumentali si sono normalizzati.
Test di Halmagy
Si ruota la testa del paziente dalla posizione mediana verso un lato invitandolo a fissare una mira (il naso dell’esaminatore) e si riporta con due mani il capo del paziente in posizione mediana; in caso di un deficit labirintico unilaterale si assiste ad una scomposizione del movimento di ritorno dell’occhio in piccoli saccadici dal lato della lesione per un deficit del VOR.
È un test molto sensibile in quanto sfrutta movimenti ad alta frequenza.
Studio del nistagmo provocato
La “stimolazione calorica” è agevole da eseguire anche in regime ambulatoriale.
Il paziente viene fatto sedere su una sedia, gli vengono fatti indossare gli occhiali di Frenzel e fatta reclinare la testa in avanti sul corpo. Viene introdotta acqua nel condotto uditivo esterno con una siringa provvista di apposito irrigatore.
La prova può essere effettuata con acqua fredda (circa 30 gradi) o calda (circa 44 gradi) o meglio ancora con entrambe.
Dopo 60” si riporta la testa in posizione normale e si osserva il nistagmo che compare in risposta alla stimolazione termica attraverso gli occhiali di Frenzel.
In condizioni normali, compare un nistagmo con direzione opposta a quella dell’orecchio stimolato (se con acqua fredda) che avrà durata e caratteristiche ben precise.
Si rileva:
- il numero di scosse e la durata;
- l’ampiezza del nistagmo;
- la regolarità delle scosse.
Dallo studio del nistagmo si evince la funzionalità del labirinto stimolato.
VEMPS
Il VEMPs potenziale evocato vestibolare miogenico (Vestibular Evoked Myogenic Potentials) è un esame neurofisiologica che valuta la funzione degli organi otolitici (utricolo e sacculo).
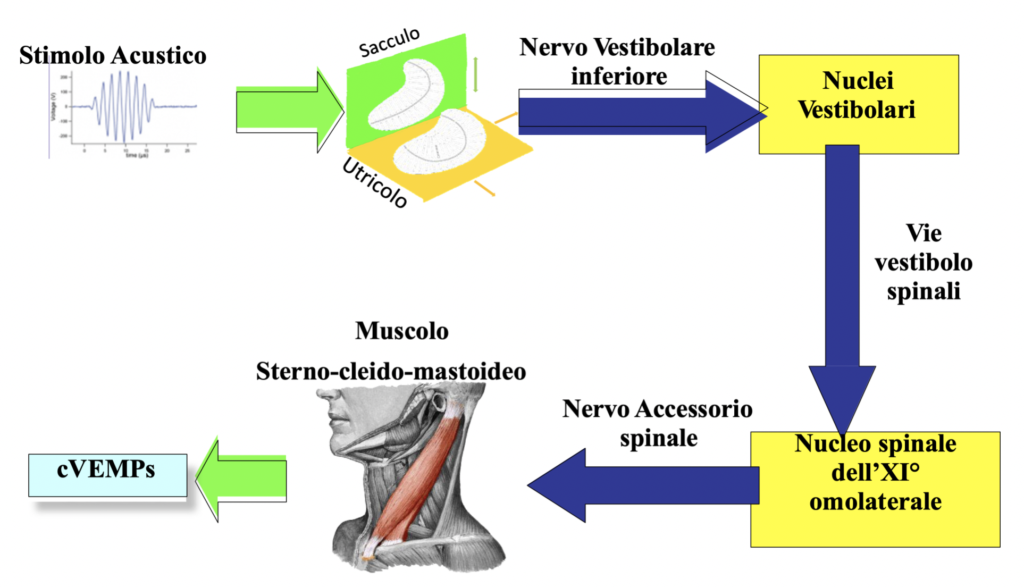
c-VEMPS (VEMPs cervicali)
I cVEMP’s testano la funzionalità del sacculo e della branca inferiore del nervo vestibolare. Il potenziale viene registrato dal muscolo sternocleidomastoideo (SCM). È un potenziale inibitorio e la risposta è ipsilaterale. Necessita pertanto che ci sia una pre-contrazione dello SCM, che si ottiene flettendo la testa in avanti (contrazione bilaterale) oppure ruotando la testa sul lato opposto il lato da testare (contrazione monolaterale).
oVEMP
si posizionano gli elettrodi registranti attivi 1 cm sotto il bordo inferiore dell’orbita in linea con la pupilla e l’elettrodo di riferimento 2 cm sotto quello attivo. Durante la somministrazione dello stimolo acustico viene richiesto al paziente di guardare verso l’alto e fissare un bersaglio posto circa 25-30° sopra la linea orizzontale visiva. La risposta che viene studiata e valutata maggiormente con gli oVEMPs è la n. 10; un’eventuale asimmetria di lato può essere esemplificativa di un danno del nervo vestibolare superiore.
Gli oVEMP’s testano la funzionalità dell’utricolo e la risposta della branca superiore del nervo vestibolare, anche se una piccola parte di questa risposta proviene dal sacculo. La risposta è eccitatoria in quanto registra la contrazione del muscolo retto inferiore ed obliquo inferiore. È una risposta controlaterale: quando stimoliamo il lato destro, registriamo la risposta a sinistra e viceversa. In caso di stimolazione per via ossea tramite stimolo vibratorio (come vedremo meglio in seguito), nel quale lo stimolo è simultaneo, la risposta di ciascun lato è espressione della funzione del labirinto controlaterale.
La risposta viene registrata:
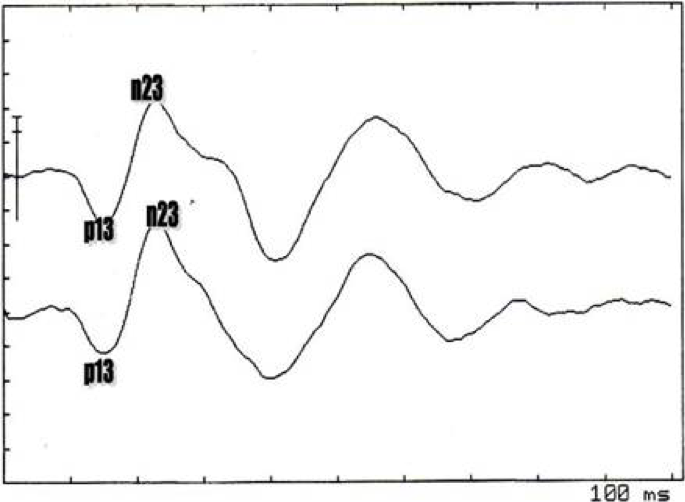
I VEMPs sono costituiti principalmente da due componenti. La prima componente è un picco positivo che si verifica attorno 13,3 ms (p13), mentre la seconda è un picco negativo che si verifica circa 23 ms (n23) nel periodo post stimolo. 2e 3 della prova.
Il c-VEMPs determina se il sacculo e/o il nervo vestibolare inferiore e le connessioni centrali sono intatti e lavorare normalmente.
Il tracciato che si registra è caratterizzato da due componenti
- “p” quella al di sotto della isoelettrica;
- “n” quella al di sopra.
L’ampiezza viene misurata da picco a picco tra la p13 e la n23.
I cVEMP’s testano la funzionalità del sacculo e della branca inferiore del nervo vestibolare. Il potenziale viene registrato dal muscolo sternocleidomastoideo (SCM). È un potenziale inibitorio e la risposta è ipsilaterale. Necessita pertanto che ci sia una pre-contrazione dello SCM che si ottiene flettendo la testa in avanti (contrazione bilaterale) oppure ruotando la testa sul lato opposto il lato da testare (contrazione monolaterale).
Gli oVEMP’s testano la funzionalità dell’utricolo e la risposta della branca superiore del nervo vestibolare, anche se una piccola parte di questa risposta proviene dal sacculo. La risposta è eccitatoria in quanto registra la contrazione del muscolo retto inferiore ed obliquo inferiore. È una risposta controlaterale: quando stimoliamo il lato destro, registriamo la risposta a sinistra e viceversa. In caso di stimolazione per via ossea tramite stimolo vibratorio (come vedremo meglio in seguito), nel quale lo stimolo è simultaneo, la risposta di ciascun lato è espressione della funzione del labirinto controlaterale.
Quando si dovrebbero utilizzare i VEMPs?
- Come parte della batteria dei test vestibolari.
- Quando è l’unico test vestibolare si può fare.
- Nei bambini.
- Nei pazienti sordi/pazienti con sordità da grave a profonda.
- Monitoraggio delle funzioni del riflesso vestibulospinale nel corso del tempo.
- Monitoraggio di processi patologici.
- Pre e post-interventi chirurgici (es. rimozione del neurinoma o dopo impianto cocleare).
Quando non si può utilizzare?
- Ipoacusia trasmissiva
- Lesioni del midollo spinale
- Atrofia muscolare
- I pazienti in trattamento con Valium o altri miorilassanti
Patologie che possono causare VEMPs anormali
- Patologie del Labirinto
- Sindrome da deiscenza del Canale Semicircolare Superiore(SCD)
- Idrope Endolinfatica
- Labirintite che coinvolge il sacculo
- Ossificazione Labirintico (Meningite)
- Connessina 26?
- Patologie VIII NC
- Neurite vestibolare
- Neuroma acustico
- Lesioni del tronco cerebrale
- Sclerosi Multipla
- Ictus
- Tumori